Ung thư tuyến tiền liệt
I. ĐẠI CƯƠNG
-Ung thư tuyến tiền liệt (UTTTL) là loại ung thư phổ biến nhất tại Mỹ, là nguyên nhân gây chết thứ 2 trong số các bệnh ung thư ở nam giới.
-Ung thư tuyến tiền liệt (UTTTL) có xu hướng ngày càng gia tăng, bệnh thường gặp ở độ tuổi trên 60 tuổi . Ước tính tại Mỹ vào năm 2005 có 232.900 trường hợp mắc mới, chiếm một phần ba trong tổng số các trường hợp mới mắc ung thư.
Người da trắng có tỷ lệ mắc bệnh cao hơn, nam giới có bố hoặc anh em bị UTTTL có nguy cơ mắc bệnh cao gấp 2 đến 3 lần.
Ở Việt Nam, bệnh phổ biến đứng thứ 12 trong các bệnh ung thư ở nam giới; theo ghi nhận ung thư ở Hà Nội, UTTTL có tỷ lệ mắc chuẩn theo tuổi là 2,2/100 000 dân.
Kháng nguyên đặc hiệu cho tuyến tiền liệt PSA (Prostate- Specific- Antigen), bệnh được phát hiện sớm hơn
Các phương pháp điều trị bao gồm phẫu thuật, tia xạ ngoài và tia xạ áp sát, điều trị nội tiết và điều trị hoá chất, thậm chí theo dõi có kiểm soát, không điều trị. Bệnh tiến triển chậm nên việc lựa chọn phương pháp điều trị hay theo dõi đơn thuần cần phải được cân nhắc trên từng bệnh nhân cụ thể
II. CHẨN ĐOÁN
2-1. Lâm sàng
2.1.1 Bệnh khu trú tại vùng
– Các biểu hiện thể hiện sự xâm lấn hoặc chèn ép gây tắc đường tiết niệu dưới: đái khó, đái rắt, đái máu, đôi khi bí đái.
– Hiếm gặp hơn, có thể có biểu hiện chèn ép, gây tắc nghẽn ở trực tràng hoặc cương đau dương vật.
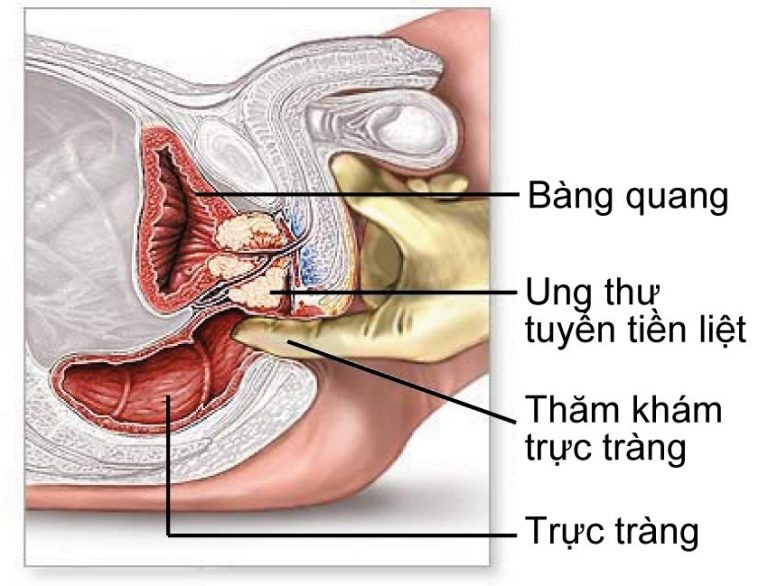
– Thăm trực tràng: là động tác đơn giản nhưng có giá trị chẩn đoán cao: phát hiện khối u, đánh giá tuyến tiền liệt về mật độ, kích thước, mức độ xâm lấn xung quanh, đặc điểm của rãnh giữa; tình trạng của thành trực tràng, sự hẹp lòng trực tràng.
2.1.2. Bệnh ở giai đoạn muộn
Biểu hiện di căn xương: đau xương, gãy xương bệnh lý…
Các hội chứng về thần kinh do u di căn đốt sống gây chèn ép tuỷ sống: yếu liệt hai chi dưới, liệt nửa người…
Muộn hơn có thể gặp di căn não, phổi, gan, dạ dày, tuyến thượng thận, xuất huyết tiêu hoá.
Đôi khi bệnh tiến triển âm thâm không có triệu chứng.
2.2. Cận lâm sàng
– Siêu âm nội trực tràng: được áp dụng trong quan sát tiền liệt tuyến từ những năm 80. Phương pháp này có giá trị chẩn đoán chính xác hơn so với thăm trực tràng. Có vai trò quan trọng xét giai đoạn T và hướng dẫn sinh thiết khối u qua thành trực tràng một cách chính xác. Gần đây siêu âm Doppler nội trực tràng được áp dụng cho phép đánh giá rõ hơn sự lan tràn của khối u và các mạch máu lân cận.
– Chụp cắt lớp vi tính vùng tiểu khung có giá trị xác định sự di căn hạch chậu, mức độ xâm lấn xung quanh của khối u. . .Tuy nhiên, với những trường hợp tổn thương có các yếu tố thuận lợi hoặc PSA nhỏ hơn 10 ng/ml thì CT Scanner là không cần thiết vì khả năng tìm thấy hạch chậu rất thấp.
– Chụp cộng hưởng từ hạt nhân (MRI): có giá trị đánh giá mực độ xâm lấn của khối u vào tổ chức xung quanh và hạch vùng, với kỹ thuật MRI nội trực tràng cho phép đánh giá kích thước u chính xác hơn.
– Xạ hình xương: đánh giá tình trạng di căn xương chính xác hơn chụp X quang thông thường. Tuy nhiên, với PSA nhỏ hơn 20 ng/ml, khả năng phát hiện di căn xương bằng xạ hình xương rất thấp.
– Định lượng PSA: có giá trị như một test sàng lọc ung thư tiền liệt tuyến, đồng thời có giá trị trong việc đánh kết quả điều trị và theo dõi sau điều trị. PSA trên 20 ng/ml có giá trị nghi ngờ ung thư tiền liệt tuyến.
– Sinh thiết: sinh thiết kim đường tầng sinh môn hoặc qua thành trực tràng có hoặc không có hướng dẫn của siêu âm có giá trị chẩn đoán mô bệnh học chính xác.
2.3 Mô bệnh học
Các type mô bệnh học:
Ung thư biểu mô tuyến nhầy
Ung thư biểu mô tế bào nhỏ Ung thư biểu mô thể nhú
Ung thư biểu mô thể ống
U thần kinh nội tiết
Độ mô học:
G1: Biệt hoá cao (Gleason 2-4).
G2: Biệt hoá vừa (Gleason 5-6).
G3: Kém biệt hoá (Gleason 7-10).
2.4. Chẩn đoán TNM
T: U nguyên phát:
Tx: Không xác định được u nguyên phát.
To: Không có dấu hiệu của u nguyên phát
T1: U nguyên phát không sờ thấy trên lâm sàng hoặc không nhìn thấy bằng chẩn đoán hình ảnh.
T1a: U được xác định bằng mô bệnh học ≤ 5% tổ chức lấy được.
T1b: U được xác định bằng mô bệnh học > 5% tổ chức lấy được.
T1c: U được xác định bằng sinh thiết kim (ví dụ do hàm lượng PSA tăng cao).
T2: U khu trú trong tuyến tiền liệt.
T2a: U xâm lấn một nửa của một thuỳ.
T2b: U xâm lấn hơn một nửa của một thuỳ nhưng vẫn ở một thuỳ.
T2c: U xâm lấn cả hai thuỳ.
T3 : U xâm lấn qua vỏ bao tuyến.
T3a: U lan tràn ngoài vỏ bao (một bên hoặc hai bên).
T3b: U xâm lấn túi tinh.
T4: U cố định hoặc xâm lấn các cấu trúc kế cận ngoài túi tinh (cổ bàng quang, cơ vòng hậu môn, cơ nâng hậu môn, trực tràng) hoặc cố định vào thành chậu hông.
N: Hạch vùng
Nx: Không xác định được hạch vùng.
No: Không có di căn hạch vùng. N1: Di căn hạch vùng.
M: Di căn xa
Mx: Không xác định được di căn xa.
Mo: Không có di căn xa. M1: Có di căn xa.
M1a: Di căn hạch ngoài vùng.
M1b: Di căn xương.
M1c: Di căn vị trí khác ngoài xương.
2.5. Chẩn đoán giai đoạn
Giai đoạn | T | N | M | G |
I | T1a | No | Mo | G1 |
II
| T1a | No | Mo | G2,3,4 |
T1b | No | Mo | Gbấtkỳ | |
T1c | No | Mo | Gbấtkỳ | |
T1 | No | Mo | Gbấtkỳ | |
T2 | No | Mo | Gbấtkỳ | |
III | T3 | No | Mo | Gbấtkỳ |
IV
| T4 | No | Mo | Gbấtkỳ |
Tbấtkỳ | N1 | Mo | Gbấtkỳ | |
Tbấtkỳ | Nbấtkỳ | M1 | Gbấtkỳ |
2.6. Các nguy cơ tái phát
Nguycơ thấp | Nguycơ trung bình | Nguy cơ cao | |
T | T1-T2a và | T2b-T2c hoặc | T3a hoặc |
Điểm Gleason | 2-6 và | 7 hoặc | 8-10 hoặc |
PSA | <10ng/ml | 10-20 ng/ml | >20 ng/ml |
III. ĐIỀU TRỊ
3.1. Các phương pháp điều trị
3.1.1.Theo dõi có kiểm soát
Ung thư tuyến tiền liệt tiến triển chậm nên trong chiến lược điều trị, đôi khi theo dõi đơn thuần mang lại lợi ích lớn hơn việc điều trị tích cực.
Lợi ích: Tránh được các tác dụng phụ và biến chứng của điều trị.
Chất lượng sống tốt hơn.
Giảm chi phí điều trị.
Chỉ định: ung thư có nguy cơ thấp hoặc nguy cơ trung bình, ước tính thời gian sống dưới 10 năm hoặc ung thư giai đoạn muộn nhưng cân nhắc giữa chất lượng sống hơn là sự chịu đựng các tác dụng phụ.
Chống chỉ định: Ung thư có độ mô học ác tính cao ước tính sống thêm trên 10 năm Bệnh nhân mong muốn được điều trị
3.2. Điều trị tia xạ ngoài
Điều trị tia xạ liều cao (3D conformal) với liều 70 – 80 Gy vào tuyến tiền liệt với ung thư có nguy cơ thấp, liều 75 – 80 Gy với ung thư nguy cơ trung bình. Với nguy cơ cao, tia thêm hệ hạch chậu, có thể phối hợp điều trị nội tiết.
Chống chỉ định: Có tiền sử tia xạ tiểu khung
Viêm trực tràng
Ỉa chảy mạn tính mức độ vừa và nặng
Dung tích bàng quang nhỏ
Lợi ích: Kiểm soát lâu dài được ung thư.
Giảm nguy cơ tiểu tiện không tự chủ.
Phối hợp với điều trị nội tiết cho kết quả tốt trong trường hợp nguy cơ cao
Kiểm soát được tế bào ung thư tại vùng.
3.3. Điều trị tia xạ áp sát
Chỉ định: Điều trị đơn thuần trong trường hợp nguy cơ thấp.
Phối hợp với xạ trị ngoài, có thể kết hợp với điều trị nội tiết trong trường hợp nguy cơ trung bình.
Chống chỉ định: Tiền sử tia xạ tại tiểu khung.
Phẫu thuật lấy u qua niệu đạo.
Nguy cơ tái phát cao
Ỉa chảy mạn tính mức độ vừa hoặc nặng.
Viêm trực tràng.
Liều điều trị : Điều trị đơn thuần: 145 Gy với I125 hoặc 125 Gy với Palladium 103
– Điều trị phối hợp (với xạ ngoài 40 – 50 Gy): 110 Gy với I125 và 100 Gy với Palladium103
Lợi ích: Kiểm soát u tại chỗ.
Điều trị nhanh hơn xạ ngoài ( với điều trị đơn thuần)
Nguy cơ tiểu tiện không tự chủ thấp (trừ trường hợp phẫu thuật cắt tuyến tiền liệt qua niệu đạo.
3.4. Điều trị phẫu thuật
3.4.1. Phẫu thuật cắt tuyến tiền liệt triệt căn
Chỉ định: U khu trú tại chỗ, có khả năng phẫu thuật lấy được toàn bộ tuyến tiền liệt
T3, N(+), phối hợp với vét hạch chậu
Ước tính sống trên 10 năm
Không có các bệnh nặng khác phối hợp, cho phép phẫu thuật
Điều trị phẫu thuật trong trường hợp u tái phát sau xạ trị ngoài, xạ áp sát, không có di căn xa nhưng tỷ lệ gặp biến chứng sau phẫu thuật cao.
Biến chứng: Thường gặp tiểu tiện không tự chủ, hẹp miệng nối niệu đạo, rối loạn cương do tổn thương thần kinh hang.
3.4.2.Vét hạch chậu
Bao gồm vét các hạch và tổ chức có liên quan đến tuyến tiền liệt, tĩnh mạch chậu ngoài, thành bên chậu, thành bàng quang, sàn chậu sau, dây chằng Cooper và động mạch hạ vị trên. Lấy hạch trước và bên của tĩnh mạch chậu ngoài làm tăng nguy cơ biến chứng phù bạch huyết nên không được khuyến khích.
Lợi ích của điều trị phẫu thuật Kiểm soát được ung thư lâu dài.
PSA giảm rõ ràng sau phẫu thuật.
Có thể lấy được hạch chậu
Tiên lượng bệnh chính xác dựa vào bệnh phẩm sau mổ.
3.5. Điều trị nội tiết
Điều trị nội tiết nhằm mục đích loại bỏ androgen là yếu tố kích thích sự phát triển ung thư tuyến tiền liệt.
Các phương thức bao gồm:
3.5.1. Phẫu thuật
Cắt tinh hoàn hai bên: chi phí điều trị thấp, tránh phải dùng thuốc hàng ngay.
3.5.2. Dùng thuốc
– Các dẫn chất của LHRH: tránh được phẫu thuật, ít tác dụng phụ, nhưng giá thành cao
+ Leuprolide: 7,5 mg, tiêm bắp chậm, hàng tháng
+ Goserelin 3,6 mg, tiêm dưới da, hàng tháng, hoặc 10,8 mg tiêm dưới da, 3 tháng một lần
– Các thuốc kháng Androgen: kháng Androgen tổng hợp như Flutamide có tác dụng cạnh tranh với Testosterone trên các receptor của tế bào. Có tác dụng kéo dài thời gian sống thêm của bệnh nhân ung thư tuyến tiền liệt di căn, sau khi đã cắt bỏ tinh hoàn, giá thành rẻ, có thể điều trị lâu dài.
3.5.3.Nội tiết bậc hai
Cắt bỏ tinh hoàn hai bên (nếu chưa phẫu thuật trước đó), cắt tuyến thường thận, cắt bỏ tuyến yên, ức chế Testosterone, kháng Androgen (ketoconazole) . . .nhưng hiệu quả thấp.
3.5.4.Theo dõi
Bệnh nhân điều trị nội tiết (phẫu thuật hoặc dùng thuốc) có nguy cơ loãng xương nên cần điều trị bổ sung các khoáng chất, vitamin D 400UI/ngày, calcium 500mg/ngày.
Những bệnh nhân có biểu hiện loãng xương hoặc thưa xương có thể điều trị bằng bisphosphonate.
3.6. Điều trị hoá chất
– Chỉ định cho các trường hợp thất bại với điều trị nội tiết. Theo nghiên cứu SWOG 9916 so sánh điều trị docetaxel với estramustine phối hợp với mitoxantrone và prednisone thời gian sống thêm trung bình theo thứ tự là 18 tháng và 15 tháng. Điều trị phác đồ có docetaxel là phác đồ chuẩn.
– Điều trị triệu chứng bằng mitoxantrone và prednisone có giá trị giảm đau xương do di căn. Nói chung, điều trị hoá chất bước hai ít hiệu quả.
3.7. Điều trị cụ thể
Điều trị cụ thể tuỳ thuộc vào mức độ nguy cơ tái phát và giai đoạn bệnh, được thể hiện theo sơ đồ.
IV- THEO DÕI
Bao gồm khám lâm sàng, thăm trực tràng, định lượng PSA 6 tháng/lần, trong 5 năm đầu.
Sau 5 năm kiểm tra 1 năm /lần. CT Scanner, MRI khi PSA tăng, có dấu hiệu nghi ngờ tái phát. -> sinh thiết. Xạ hình xương khi nghi ngờ di căn xương.
(Nguồn sưu tầm).


 Zalo
Zalo Viber
Viber